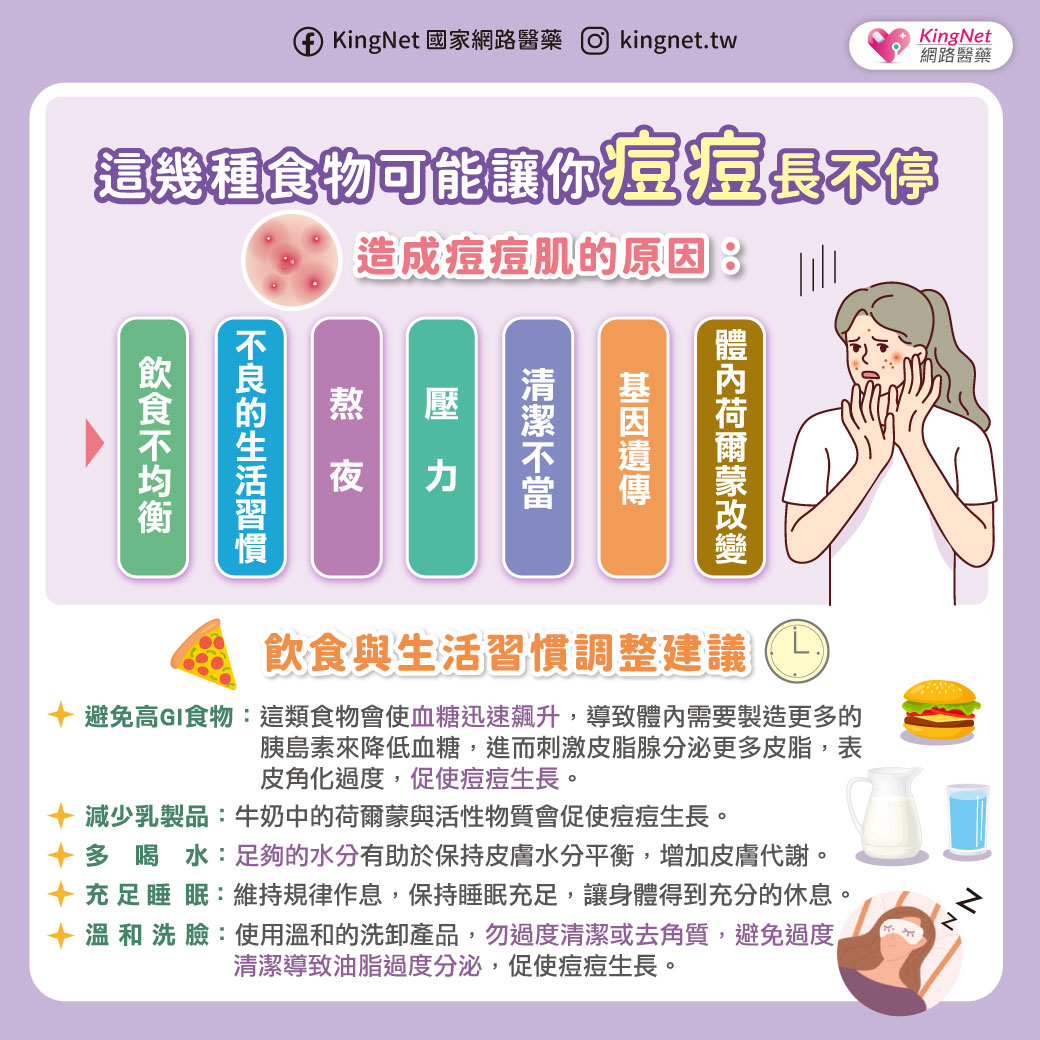
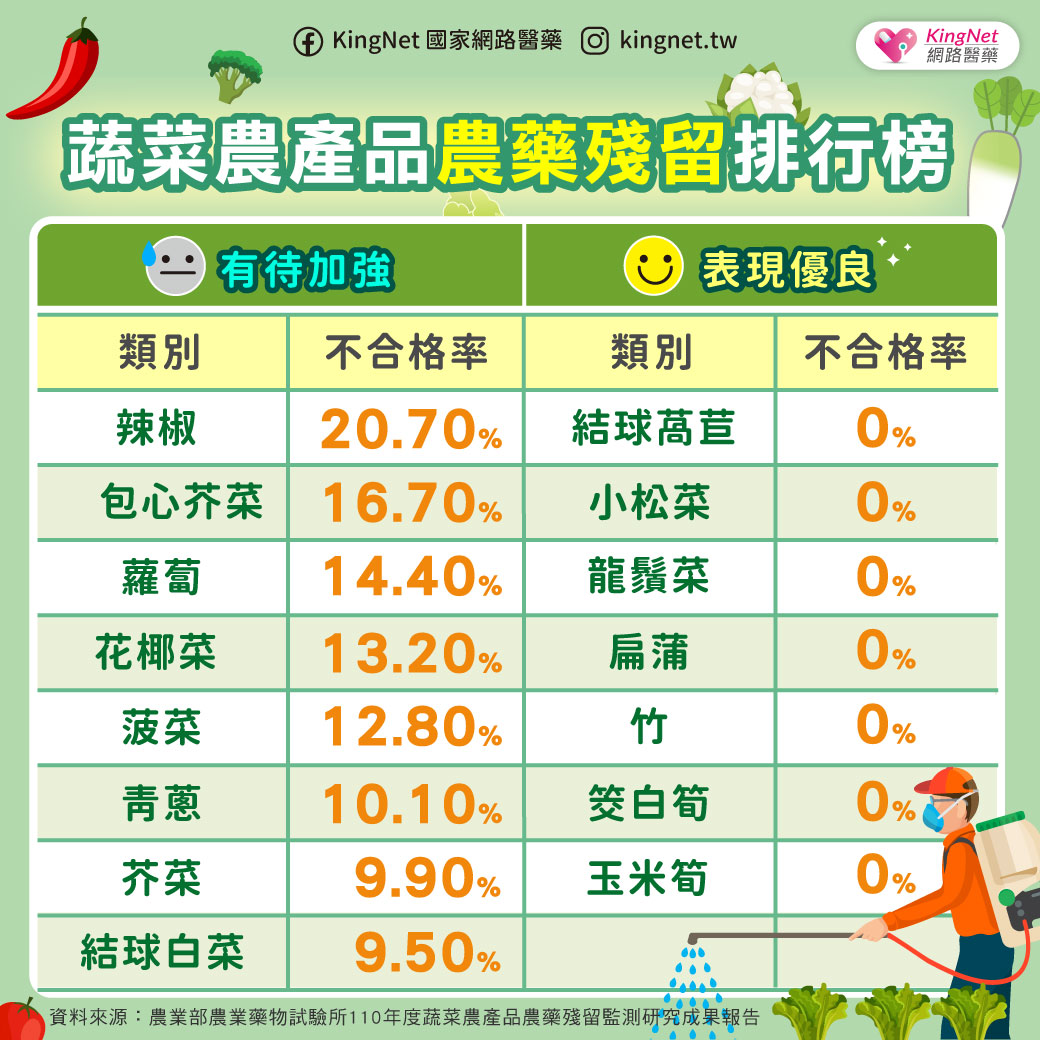
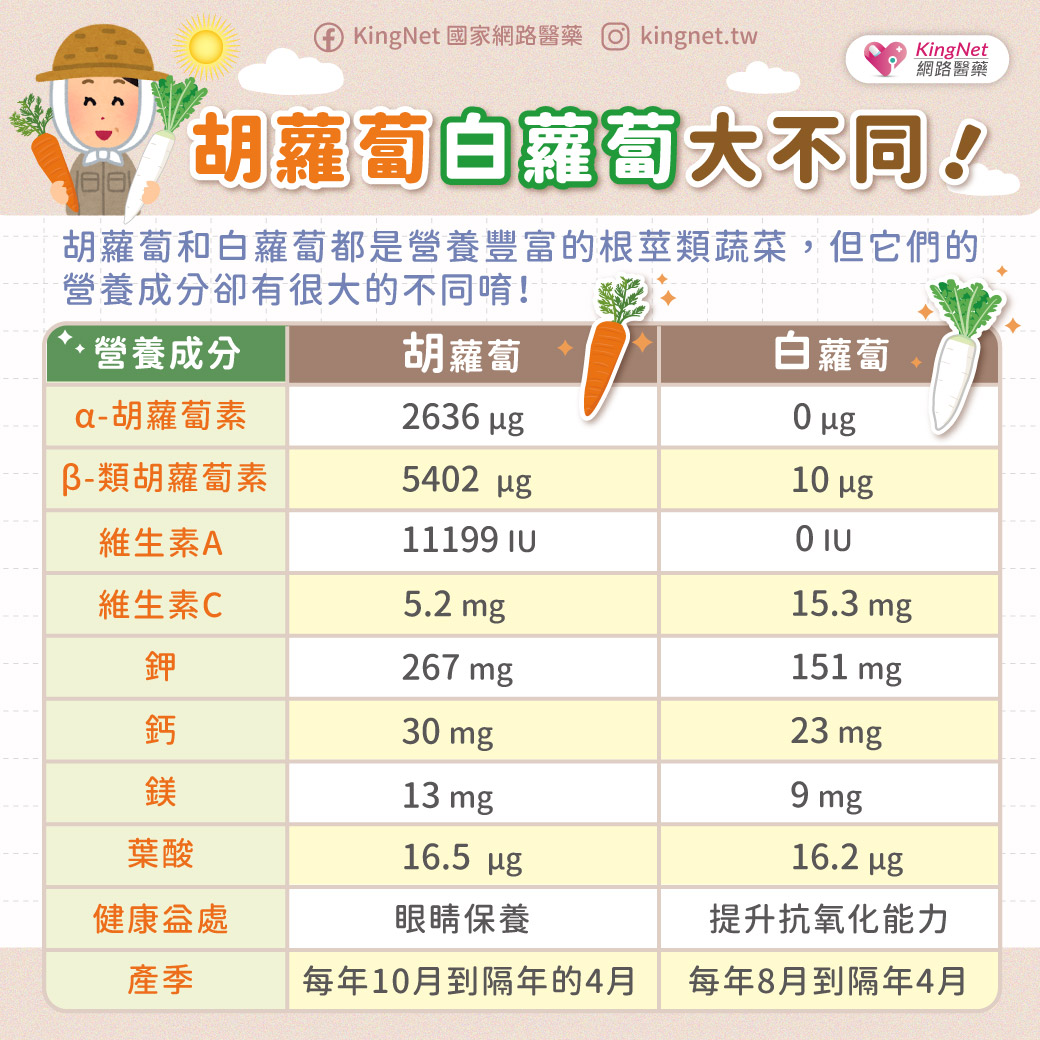
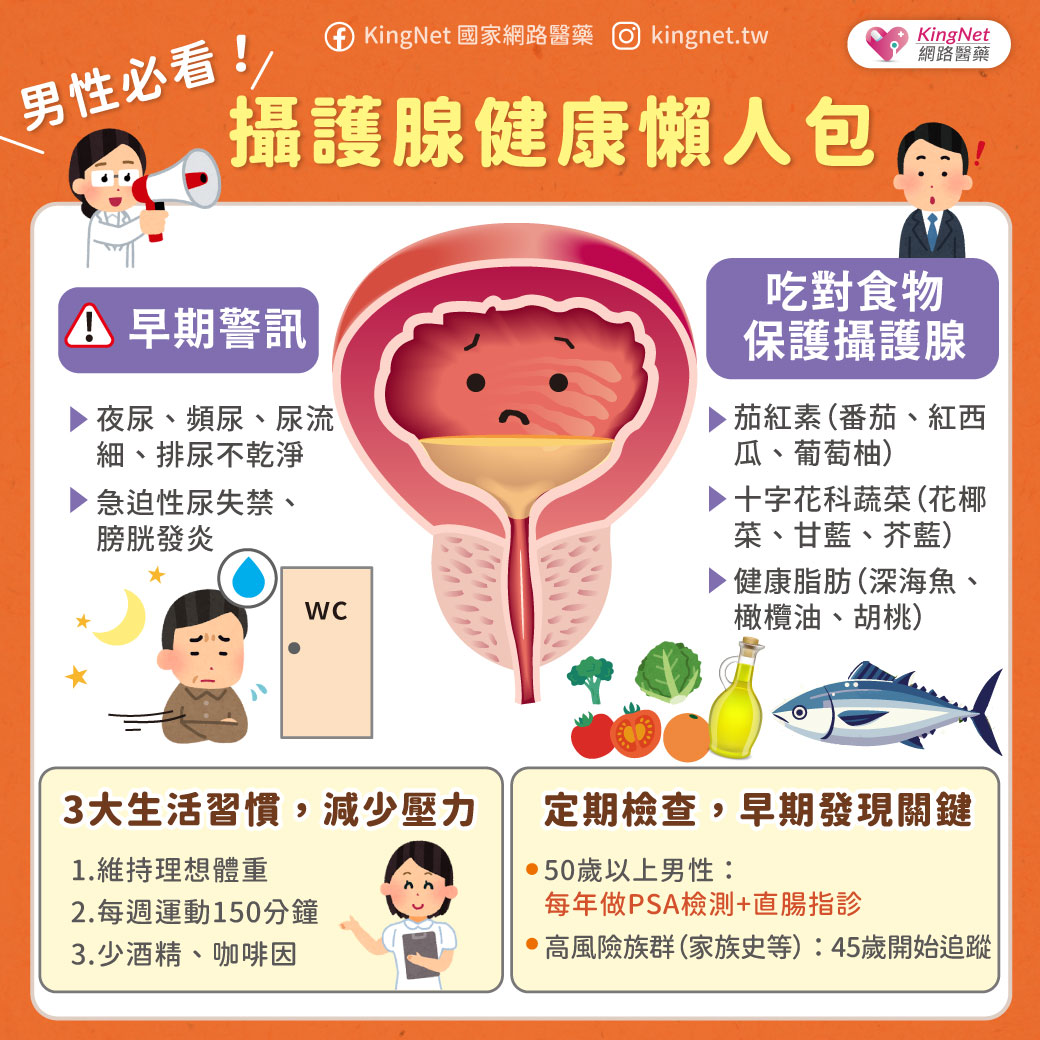
| 作者 / 張中維藥師 現代人無論上下班、接送家人或是外出旅遊,時常仰賴開車、騎車代步。然而,許多人可能不知道,日常所服用的一些藥物,可能會悄悄影響駕駛反應,增加交通事故風險。 根據美國食品藥物管理局(FDA)與多項國內外研究,某些處方藥與非處方藥具有嗜睡、注意力不集中、視覺模糊、反應遲鈍等副作用,這些都可能導致駕駛安全問題。 哪些藥物容易影響駕駛能力?7大類藥物風險一次看駕駛是一項高度依賴注意力、協調性與反應速度的複合活動,若服用具有鎮靜、中樞抑制、影響副交感神經或會引起低血壓、低血糖的藥物,皆可能降低駕駛安全性。以下列出的幾類常見藥品,在服用前應特別留意其對駕駛能力的潛在影響: 抗組織胺第一代抗組織胺藥(如:chlorpheniramine、diphenhydramine)常見於治療過敏性鼻炎、感冒或暈車症狀,雖具良好療效,但因會穿越血腦屏障,容易導致嗜睡、注意力不集中、反應變慢,進而影響駕駛安全。相對來說,第二代抗組織胺(如:loratadine、cetirizine)嗜睡風險較低,但對部分敏感體質者仍可能有些微中樞抑制作用。 ▌藥師建議:若長期受到過敏困擾,又無可避免需要開車或騎車,建議可優先考慮使用第二代抗組織胺藥物,並於非工作日或非駕車時段先行試用,以確認是否會產生嗜睡或注意力下降等副作用。如仍有疑慮,可洽詢藥師協助評估藥品選擇與服藥時機,確保療效與行車安全兼顧。 鎮靜安眠藥常見的鎮靜藥物如 benzodiazepines(例如:diazepam、lorazepam)及 “Z-drugs” 類型(如 zolpidem、zopiclone),主要用於治療焦慮、失眠等症狀。這些藥物具有中樞神經抑制作用,可能造成記憶模糊、反應遲緩、肌肉無力,甚至在服藥隔天早晨仍持續存在「殘餘效應」,提高交通事故風險。部分使用者即便睡滿8小時,仍可能於清晨出現注意力不足、動作反應慢等情況,不適合駕駛。 ▌藥師建議:若有失眠困擾且白天需駕駛或操作機械者,建議可與醫師或藥師討論是否有非藥物助眠方式可以選擇,或改以半衰期較短、影響較輕微的藥物。如為首次使用或調整劑量期間,更應避免隔日駕駛,以觀察個人對藥物的反應程度,確保自身與他人交通安全。 鴉片類止痛藥用於中重度疼痛控制的鴉片類藥物,如 codeine、morphine 或 hydrocodone,不僅可能導致嗜睡與頭暈,也可能影響判斷力與專注力。有研究指出,服用 opioid 類止痛藥後發生車禍的風險顯著提高,且與酒精並用會大幅增加中樞抑制程度,絕不可輕忽。 ▌藥師建議:若需使用鴉片類止痛藥,應避免於用藥期間駕駛或操作任何機械設備,尤其是初次服用、調整劑量或合併使用其他中樞神經抑制藥物(如:安眠藥、抗焦慮藥)時,更應提高警覺。若疼痛需長期控制,建議與醫師或藥師討論規劃用藥時間與交通安排,避免自行增減劑量或與酒精併用。 抗焦慮與抗憂鬱藥部分三環抗憂鬱藥(如:amitriptyline)與 BZD 類抗焦慮藥(如:alprazolam)具有中樞神經抑制作用,可能導致反應遲鈍、注意力減退與嗜睡,對駕駛造成潛在危險。此外,抗憂鬱藥物在初期治療階段(特別是前2至4週),患者的情緒與生理狀態可能尚未穩定,合併出現焦慮、失眠或躁動等症狀,進一步增加發生意外的風險。 ▌藥師建議:使用抗焦慮或抗憂鬱藥初期,應避免自行駕駛,尤其在尚未清楚了解自身對藥物的反應時。建議與醫師密切合作,逐步調整劑量,並定期追蹤藥效與副作用反應。若同時使用其他具鎮靜作用的藥品或飲酒,更需提高警覺,以避免疊加影響,危及交通安全。 肌肉鬆弛劑與抗癲癇藥肌肉鬆弛劑如 baclofen、cyclobenzaprine,以及抗癲癇藥物如 valproate、phenytoin 等,可能引起頭暈、運動協調差與疲倦感。這類藥物可能導致頭暈、運動協調能力下降與嗜睡,部分患者會出現視覺專注力變差、反應延遲等情形,增加駕駛錯誤與交通事故風險。特別是劑量調整初期或與其他中樞神經抑制劑併用時,副作用更為明顯。 ▌藥師建議:初次使用肌肉鬆弛劑或抗癲癇藥時,應避免駕駛。若為長期治療用藥者,也應定期檢視是否有副作用影響日常操作與交通安全。 降血壓與降血糖藥物某些 beta-blockers(如:propranolol)可能導致心跳變慢與姿勢性低血壓,而 sulfonylureas / glinide 類降血糖藥(如:glimepiride、glyburide、glipizide、repaglinide)與胰島素可能在劑量過高或進食不足時誘發低血糖,導致意識混亂、視線模糊甚至昏厥,可能干擾駕駛行為。 ▌藥師建議:服用降血壓或降血糖藥物者,應特別注意身體狀況與服藥後反應,尤其是在剛開始治療或更換藥物時,應避免在無人陪伴下開車。糖尿病患者如需長時間駕駛,建議隨身攜帶含糖食物並定期監測血糖,以應對突發性低血糖風險。如經常出現低血糖或血壓不穩定,應主動與醫師或藥師討論是否需調整藥物劑量、給藥時機或選擇副作用較少的藥物,確保駕駛安全。 散瞳劑雖然散瞳劑主要用於兒童近視控制(如:atropine),但成人眼科檢查時也時常會使用短效散瞳劑(如:tropicamide),以暫時放大瞳孔以利醫師檢查眼底或視網膜。這類藥物會造成短暫的視力模糊與畏光感,部分使用者可能因瞳孔無法即時縮小,導致對強光特別敏感,進而影響行車時的視覺判斷與反應能力。 ▌藥師建議:使用散瞳劑後視覺敏感度會暫時下降,建議點短效散瞳劑後的4-6小時避免自行駕駛或騎乘機車,或攜帶太陽眼鏡以減緩畏光不適。若為例行眼科檢查,可以事先安排親友接送或搭乘大眾運輸工具。 誰是高風險族群?老年駕駛者需格外留意年長者因生理老化導致視力、認知、肌力與反應速度下降,加上常見的多重用藥情形,藥物副作用對駕駛的影響更為顯著。研究指出,老年人服用 benzodiazepines 後,發生重大交通事故的風險提升近五倍。 此外,患有慢性病如癲癇、帕金森氏症、認知障礙(如:阿茲海默症)者,也應由專業醫師評估是否適宜駕駛。 如何降低藥駕風險?這5個專家建議請牢記專業諮詢是第一步
自我監測與家人觀察
長期服藥怎麼辦?交通安排與駕駛規劃這樣做最安全
許多藥物在治療疾病的同時,也可能悄悄干擾駕駛能力。透過認識藥物副作用、與醫療專業人員討論,以及自我監測與家人協助,每個人都能做出更安全的用藥與駕駛選擇。 參考資料
|
醫學名詞 :