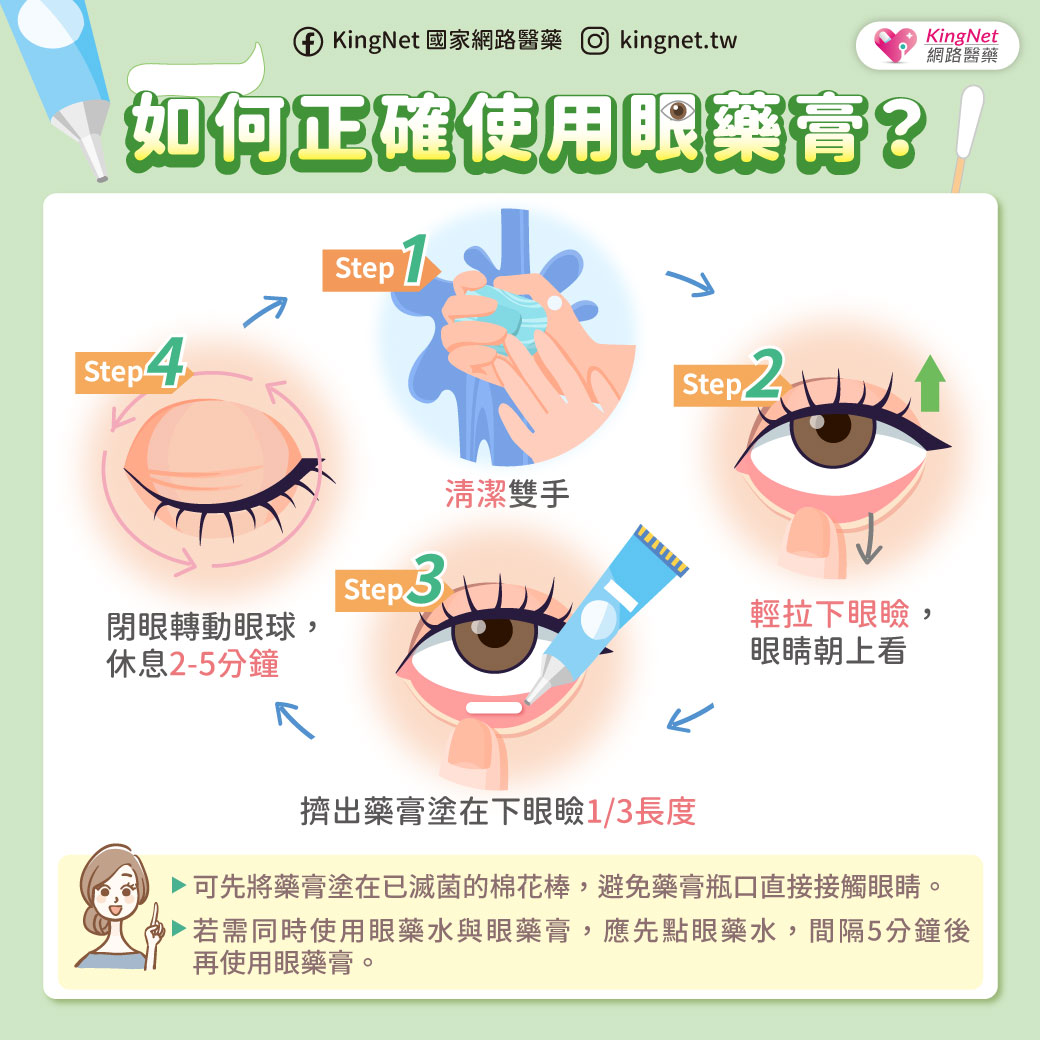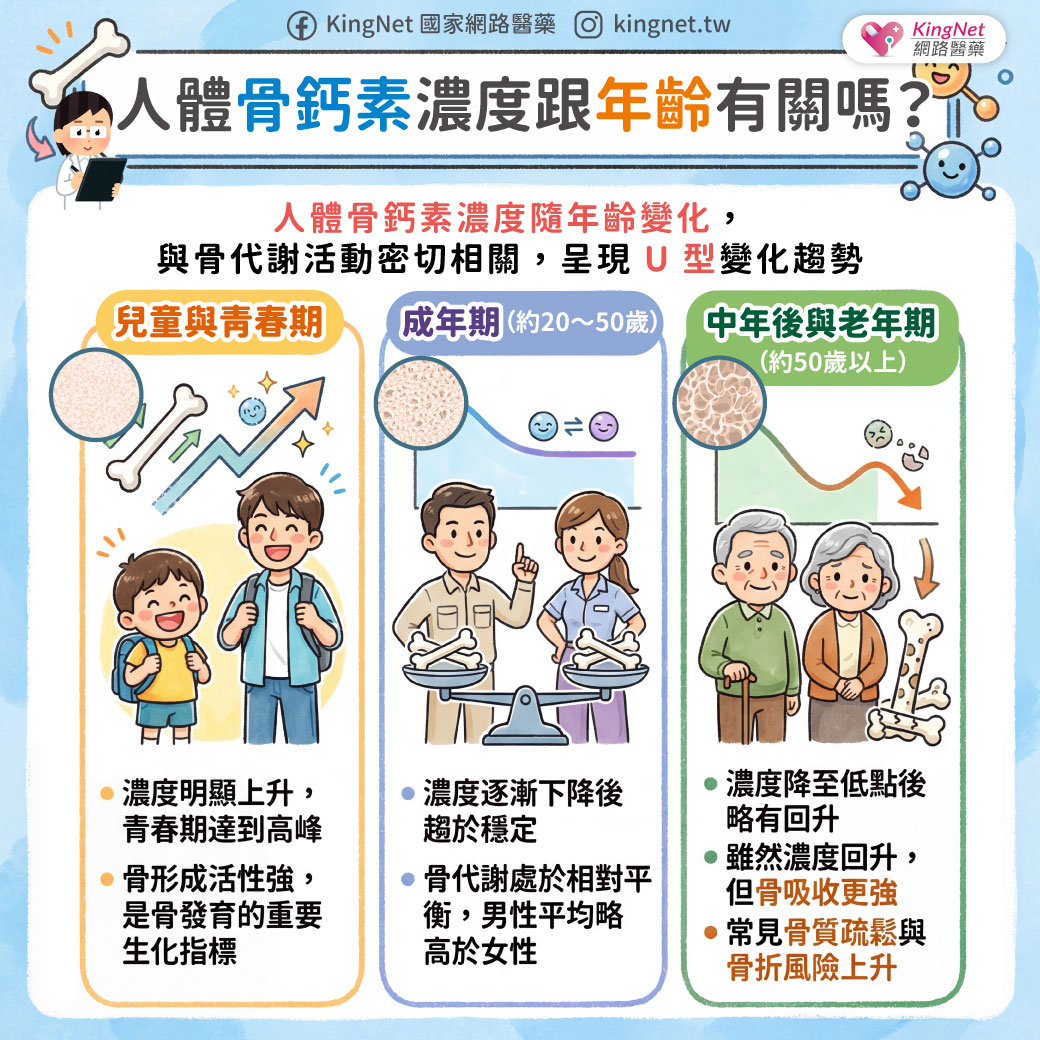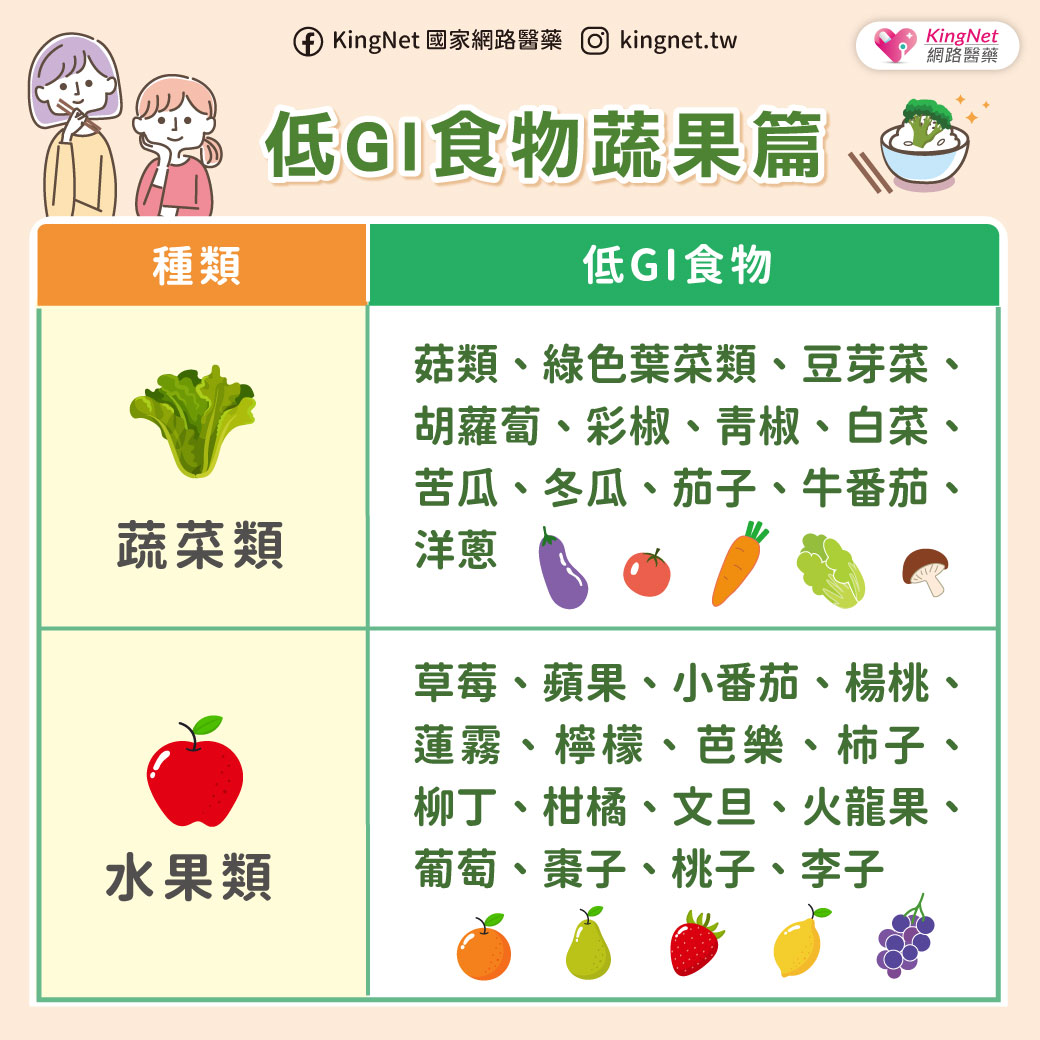
作者&圖片提供/財團法人宏恩綜合醫院胃腸肝膽科醫師 譚健民 本文出處/刊載於台灣醫界Vol.51 No.9, Sep 2008
前言
健康個體在一天內亦可發生數次的一過性胃內容物逆湧入食道下端的現象,通常發生在飽餐後,但絕大部份是不具任何症狀的。在臨床上,所謂胃食道逆流疾病(gastroesophageal reflux disease, GERD)(註一)是指胃甚至十二指腸內容物逆流入食道下端,所引起一系列逆流症狀,或造成食道黏膜組織損害,它是一種常見的上消化道動力功能障礙的食道疾病(1)。Winkelstein在1935年首先觀察到食道炎是由胃消化液湧入所導致食道黏膜傷害的疾病,而在1946年才由Allison在臨床上提出「逆流性食道炎」的疾病觀念。
由近年流行病學的統計,更明確的指出GERD與某些反覆性發作的氣喘、慢性乾咳甚至夜間睡眠呼吸暫停症候群、非心源性胸痛或胸悶、慢性氣管炎以及慢性咽喉炎等疾病有著不等程度的因果關係。事實上,胃食道逆流病對罹患者的傷害並不只僅止於胃食道逆流本身的結果,而是因逆流所導致合併症的發生,其中包括有食道炎症病變(如糜爛、潰瘍、出血、纖維化甚至食道狹窄)、短食道、惡變傾向的Barrett食道(其將來衍生癌症的或然率是健康人口群的30-125倍不等)以及食道腺癌的癌前病變(2)。因此,臨床醫師對於「GERD」病症的存在是不可掉以輕心的。
盛行率
GERD在歐美國家是十分常見的疾病(約佔食道疾病的75%);根據流行病學探討,有10-15%的美國成年人每天會出現一次胸口灼燒感的症狀,而15-44%者則每個月會出現一次,其中在因胸口灼燒感症狀就診的患者中,經由內視鏡檢查或二十四小時食道pH監測被確認有「逆流性食道炎」(reflux esophagitis, RE)的表徵者佔30-40%,而美國的GERD的盛行率約在25-36%之間(3)。至於在臺灣中,GERD的盛行率亦由三十年前的2-5%逐漸增加至近年的12-16%(4)。GERD罹患者無性別上明顯差異,罹患年齡則以三十歲以上較為常見。基本上,GERD與罹患者本身的文化經濟階層無關,但卻與個體本身常年飲食習慣(如高脂飲食或暴飲暴食)、工作勞累、缺乏運動、情緒精神狀態、肥胖、懷孕甚至習慣性便祕有著密切的關係。
近些年來,耳鼻喉科、胸腔內科甚至家庭醫學科醫師對GERD都比其他科系的臨床醫師有較高度的警覺性,在其就診病患中若發現存有長期罹患「慢性咽喉炎」並伴隨心口灼熱感、胃酸逆流現象者,都會積極轉介病患到消化系內科,建議其接受進一步內視鏡檢查,以排除是否有GERD存在的可能性。
致病機轉(5)
由解剖生理學的研究,得知橫膈食道裂孔是胃與食道連接處,其主要是由膈右腳肌所構成並環繞食道,一旦其在收縮時會導致食道下端內壓增高,以阻止胃食道逆流的發生。此外,食道與胃底賁門間的銳角(His角)亦扮演著活瓣開關的功能;一旦胃內壓升高時,則會起動關閉作用,而促發抗逆流的機制。
根據解剖生理學的研究,個體在吸氣時橫膈腳會主動收縮,並由此加強食道下括約肌(lower esophageal sphincter, LES)的抗逆流功能。研究亦指出,個體在接受全胃切除術後,其胃十二指腸橫膈接合處尚可測到部份所謂「高壓帶」的存在,而此高壓帶在吞嚥時則會呈現鬆弛,而在腹內壓增高時才會收縮,此現象亦說明橫膈腳在抗胃食道逆流過程中扮演著重要的角色;由於橫膈腳本身的張力會隨著年齡的增長而減低,這也是為何中老年人口群較易罹患GERD甚至食道裂孔疝氣之故;此外,即約有三分之一的食道裂孔疝氣罹患者合併逆流性食道炎的病變,而亦約有半數的逆流性食道炎罹患者合併不等程度的食道裂孔疝氣病變的現象存在。
在臨床上,導致GERD的主要的致病機轉分述如下:
LES收縮功能障礙(6)
長期以來,LES壓力降低一直被認為是導致GERD最重要因素。通過食道測壓證實GERD患者之LES壓力明顯低於正常人的10-l5亳米汞柱;而對伴隨有組織學損害的逆流性食道炎患者而言,其LES壓力更呈現明顯降低。由測定LES壓力亦可得知LES一過性鬆弛(transient lower esophageal sphincter relaxation, TLESR)亦可衍生胃食道逆流。基本上,TLESR是指個體在無吞嚥情況之下,LES本身自行鬆弛,若其鬆弛時間長於吞嚥時的LES鬆弛,會因而伴隨著胃食道逆流。TLESR不僅是導致正常生理性胃食道逆流的發生(正常人每小時發生TLESR約在2-6次之間),而其中亦有40-50%會伴隨胃酸逆流現象;其中GERD患者本身的TLESR發生率更可高達每小時8-10次,其中60-70%伴隨著明顯胃酸逆流。此外,TLESR亦受迷走神經反射的控制,即胃底在受到擴張牽引後,其上傳神經纖維會將刺激傳至腦幹,再回傳至迷走神經背核,後者再經迷走神經運動神經元來支配LES,並使LES發生鬆弛,胃食道逆流於焉產生;再者,倘若上食道括約肌壓力亦發生下降,或許亦使逆流物更易傷及咽喉、聲帶甚至衍生吸入性肺炎之虞。
吸菸亦會促進並加重GERD症狀,因長期吸菸可減少LES壓力,尤其其中的尼古丁更會使得食道黏膜因過氧化作用而損傷,此與Barrett食道以及食道癌之衍生不無密切的關係。
此外,LES的抗逆流現象亦受到某些特定的胃腸激素影響,其中影響LES收縮者包括有促胃液素(gastrin)、胃動素(motilin)、P物質(substance P)以及蛙皮素(bombesin);反之,影響LES鬆弛的胃腸激素則有膽囊收縮素(cholecystokinin)、胰泌素(secretin)、昇糖素(glucagon)、血管活性腸肽(vasoactive intestinal peptide)、前列腺素(prostaglandin,PG)如PG El及PG E2。
食道黏膜清除作用失調
胃食道逆流發生後,大部分逆流物通過1-2次的食道收縮蠕動就會被迅速清除入胃內,剩下少部份的逆流物則會被吞下的唾液所中和;故一旦食道蠕動作用以及唾液產生發生障礙,使得逆流物在食道下端逗留的時間延長,而導致GERD的症狀衍生(7)。
食道黏膜屏障完整性受損
基本上,胃內容物逆流至食道後,食道黏膜本身上皮細胞層所存有的HCO3-或離子傳遞作用機制(如Na+/H+的轉換功能),以及細胞本身的代謝物及胃表層的血液循環狀況,會中和或移除由胃所湧上來的代謝產物(如胃酸或二氧化碳);此外,其上皮細胞層存有細胞膜與細胞間的連接複合體,以此來保障食道黏膜的完整性。因此,一旦食道黏膜屏障受到損傷後,或食道組織的防禦抵抗力隨之降低,致使某些攻擊因子(如胃酸、胃蛋白酶、膽汁、胰臟酶)的破壞,而導致食道黏膜進一步的損害(8)。
胃排空功能障礙
基本上,胃內壓高於食道內壓,因此LES在正常情況下收縮緊閉時,並不會發生逆流現象;但一旦胃食道間壓差增大時,胃內容物便會逆湧入食道內;此外,「胃膨脹」也是胃食道逆流衍生的重要原因之一。根據生理學的研究,在輕度胃擴張時,可導致LES壓力上升;反之,在胃擴張程度逐漸增強時,食道括約肌壓力反而呈現下降現象;更甚者,GERD罹患者亦常伴隨胃排空延遲的病症,不僅會使食道內腔長時間處於高酸(pH低於3-4)環境中,並促使TLESR出現頻率增加,因而更增加胃食道間的壓力差,更加重GERD症狀的嚴重度。
逆流物本身所扮演的主要角色
在臨床上,導致罹患者衍生症狀以及食道損傷的基本原因,除了胃酸的高分泌因素之外,倒不如說是胃內容物本身向食道下端移位所造成的結果(8)。
逆流物本身就會刺激甚至損傷食道黏膜,其損傷程度與逆流物本身的質與量及所接觸時間有關;而損害食道黏膜最大的就首指胃酸以及胃蛋白酶,其中食道腔內酸鹼值小於3-4時,不僅易活化胃蛋白酶,而導致食道黏膜蛋白變性,以致於損害食道黏膜的完整性;此外,或許亦由於胃十二指腸逆流病症同時存在,會使其中逆流入胃的膽汁,甚至胰臟酶成為攻擊食道黏膜的又一重要因子(10)。
胃酸與膽汁混合逆流的加成傷害作用
長久以來,「胃酸」一直被認為是導致胃食道逆流中食道損傷的最主要原因,但經過臨床食道二十四小時酸鹼值的測定,發現其食道炎病變的損害程度與單純胃酸本身的逆流量並非絕對有明顯的正向關係,而臨床上所使用抑制胃酸分泌的藥物如氫離子幫浦阻斷劑(proton pump inhibitors, PPIs),也未能完全促使食道黏膜損傷的癒合,甚至亦發現在某些胃酸缺乏的個體中亦能出現逆流性食道炎的病症,由此可知胃酸並非是導致食道炎的唯一因素。1996年Vaezi等人(11)在其所研究的十二指腸胃食道逆流(duodenogastroesophageal reflux, DGER)的個案中,同時監測胃食道逆流個案的食道中的酸鹼值及膽汁濃度,發現正常者佔12%,單純膽汁逆流者佔4%,而胃酸與膽汁混合逆流者佔76%;同時亦發現,無食道炎的GERD罹患者中胃酸與膽汁混合逆流者佔半數,而無併發症的逆流性食道炎罹患中胃酸與膽汁混合逆流者卻佔了79%,Barrett食道罹患者之混合逆流佔89%,而有併發症的Barrett食道患者之混合逆流則達百分之百;由此可知,胃酸與膽汁逆流同時存在時,更易促使食道黏膜的傷害,而其食道黏膜損傷的程度與混合逆流發生率成正比;不僅如此,亦易衍生膽汁逆流性胃炎的病變。
小腸細菌過度生長(small intestinal bacterial overgrowth, SIBO) 所扮演的角色
在臨床上,所謂小腸細菌過度生長(small intestinal bacterial overgrowth, SIBO)是指細菌(尤其是厭氧菌)在小腸內腔中過度生長與繁殖所致,其可與小腸黏膜炎症反應與營養吸收不良病症有不等程度的因果關係。尤其在某些頑抗性胃食道逆流疾病罹患者的成因中,亦會伴隨著典型小腸細菌過度生長的病症。因此,在診治頑抗性胃食道逆流疾病中的思考過程中,亦要先排除此類並非罕見的小腸道細菌性感染疾病,而此時「經胃鏡小腸內灌注益生菌」輔助的介入性治療,或許可以收到料想不到的意外成效。
臨床症狀及表徵(12)
胸口灼燒感或胸骨後燒灼感
「胸口灼燒感」或「胸骨後燒灼感」是GERD常見的主訴,主要是導源於胃逆流物直接對食道上皮下感覺神經末梢刺激所致,而有半數左右的GERD罹患者會出現胸口灼燒感的症狀,其主訴大多數為上腹部或胸骨後灼熱感,常出現於飯後一至二小時之間,通常在暴飲暴食後其症狀更為明顯;倘若逆流物湧入口腔中時,則罹患者的咽喉會感覺到酸苦味感,但罹患個體在轉換為立位、飲水或服用制酸劑後燒灼感會暫時緩解。基本上,胸口灼燒感程度與病變嚴重度並不一致,即使處於Barrett食道病況,雖然逆流很嚴重,但亦可無胸口灼燒感的症狀。此外,食道黏膜因長期慢性炎症反應而增厚甚至纖維化,此時症狀反而減退,即其胸口灼燒感症狀也就因而減輕;再者,一旦食道炎併發食道狹窄後,因阻止逆流,也會使胸口灼燒感症狀逐漸減輕甚至消失。
在臨床上,GERD易與「心絞痛」互相混淆,因缺血性心臟病心絞痛與食道源性胸痛有許多類似之處,有時兩者均於飽餐後加重,其疼痛亦可經由服用硝酸甘油舌下含片而得以緩解,因此臨床醫師對於此兩者病症在鑑別診斷上更要特別留意。
吞嚥障礙及吞嚥疼痛
吞嚥困難亦是GERD罹患者的常見症狀。在初期時,罹患者的吞嚥困難是間歇性發作的,主要是由於炎症刺激黏膜而引起食道痙攣;少數個案會衍生下端食道潰瘍,甚至併發食道狹窄的合併症,此時胸口灼燒感的症狀反而逐漸減輕。
呼吸系統症狀及表徵
對於某些嚴重度的GERD罹患者而言,其中亦不乏存有伴隨呼吸系統症狀發生的個案,其中常見症狀包括有睡眠中突發陣發性嗆咳、胸悶及呼吸困難、哮喘發作(支氣管痙攣),嚴重者並能衍生呼吸系統疾病如急性支氣管炎、阻塞性睡眠呼吸暫停症候群、吸入性肺炎、甚至肺膿瘍及特發性肺間質纖維化。因此,在臨床上一旦出現難以解釋的慢性咳嗽、慢性支氣管炎以及不明原因的肺炎者,亦應要先排除GERD存在的可能性(13)。
其他非典型的症狀尚包括有腹脹、噯氣、溢酸、噁心、食物反芻、唾液分泌過多(利於中和逆流物,加速食道清除作用),以及某些常見的咽喉症狀如咽喉部異物感、咳嗽、臆球症(globus hystericus)、慢性逆流性咽喉疼痛或咽喉炎,牙齦侵蝕,或者習慣性不自主的清喉動作甚至長期聲音嘶啞的症狀。
臨床檢查及診斷12
食道鋇餐X光攝影檢查
在內視鏡檢查尚未就世的年代,GERD也唯有經由食道鋇餐X光攝影檢查來進行初步的篩檢;但在逆流性食道炎的早期階段,X光攝影檢查並未能給與明確的診斷,但可經由X光透視下觀看食道蠕動的情況,或是否有食道裂孔疝氣存在;有時可藉由腹壓之加強來觀測是否有食道逆流;此外,只有在GERD出現典型的併發症如食道狹窄,食道鋇餐X光攝影檢查或許才會呈現管腔狹窄或呈漏斗狀,但此亦要與食道痙攣做一番鑑別診斷。
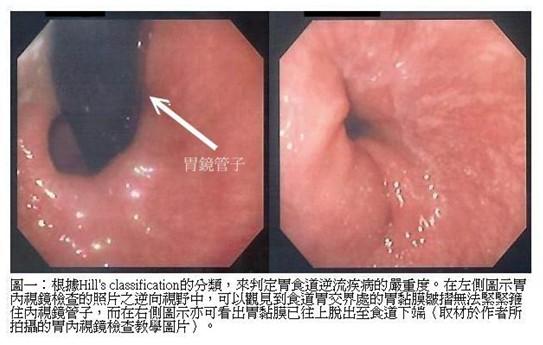
上消化道內視鏡檢查
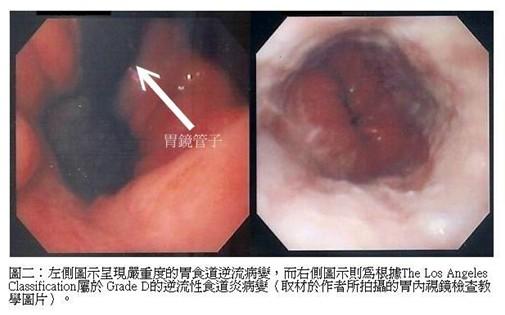
基本上,具有典型GERD罹患者的內視鏡檢查結果中,其呈現食道炎表徵者僅在40-60%之間。某些臨床醫師則根據Hill’s classification(14)來分類GERD的嚴重度,即經由內視鏡檢查中觀察食道胃接合處(esophagogastric junction, EGJ)的胃黏膜皺摺(gastric fold)(圖1)與內視鏡管本身的箍緊程度來做為分類的參考依據。GERD一旦發生食道炎時,臨床醫師絕大部份採用LA classification of esophagitis(註二)來判定食道炎的嚴重度(圖2)。呈現逆流性食道炎的內視鏡常見的基本肉眼變化主要為食道下段黏膜破損如黏膜出血斑塊、糜爛甚至潰瘍,嚴重者會併發食道狹窄;倘若出現有Barrett食道現象時,則在內視鏡下可觀見在粉紅色食道黏膜上出現紅色柱狀上皮,使用亞甲藍染色法檢測(methylene blue staining)會呈現陽性反應,此時切片病理組織檢查也是必要的。
胃食道同位素掃描檢查
根據文獻報導,有些醫學中心讓檢查者空腹服用含有300μCi99mTcSc溶液300毫升施行同位素動態顯像,試驗得知健康人在l0-l5分鐘後無放射性物質存在於食道腔內;倘若尚存有放射性物質,則表示或許有胃食道逆流現象存在,此檢查方法比較適合用於嬰幼兒GERD的篩檢。
食道壓力測量術(Esophageal manometry)
食道蠕動功能是否正常,亦關係著食道排空的能力。在實驗室中,以連續灌注導管測壓系統進行食道測壓,其原理是在食道腔內放置3-8腔的導管,經由幫浦向導管內注水,水在導管末端側孔逸出時所測得的壓力,即為「食道腔內壓」。根據實驗証明,LES靜止壓低於15-30毫米汞柱,即表示LES有關閉不全的障礙。單純食道壓測定不僅能瞭解LES的長度、位置以及壓差,甚至食道吞嚥蠕動波的振幅及速度,更可用以做為食道其他異常病變如賁門失弛緩症、硬皮症以及食道痙攣之鑑別診斷。
二十四小時食道pH監測(24-hour pH monitor)
目前來說,二十四小時食道pH監測是GERD最直接的定量檢查方法,也是臨床上診斷GERD的金標準(gold standard)。在監測過程中,受檢者仍保持平常進餐習慣,但不得進食pH < 5的食物,一旦在感到胸口有灼燒感時,即時記錄下相關事件與時刻,來作為分析症狀、生活事件與胃酸逆流的相互關係。在實驗室診斷上,二十四小時食道pH監測之正常值如下:pH < 4逆流發作總次數小於25次、逆流超過5分鐘的次數小於2次、最長逆流時間小於4分鐘、pH < 4的時間百分比小於4%。
此外,近些年來亦有某些醫學中心嘗試發展一種無線電裝置的膠囊式食道胃酸測量器,安置在LES上端,以便偵測個體48小時的逆酸量,但其研究成效尚未臻於成熟。
藥物治療性試驗
在臨床上,或許有些臨床醫師建議可疑的GERD罹患者服用PPI以為測試,其結果陽性反應之定義為症狀減少75%以上,但其假陽性高達20%,假陰性也在10-20%之間。此外,以藥物治療性試驗做為GERD的診斷,也必然會有一定程度的誤診風險,因胃酸抑制可能會掩蓋其他潛在疾病如胃糜爛、胃十二指腸潰瘍或Barrett食道甚至癌症;因此,受檢者症狀的減輕並不表示GERD的確定診斷,而對於某些反覆出現類似GERD症狀及表徵的個體,更因好好思考一下接受進一步的胃內視鏡檢查。
治療(15)
基本上,GERD是一種慢性復發性進行性疾病,很少會自然癒合。絕大多數GERD罹患者都會先採取內科治療,其治療方針主要包括有促進食道蠕動、降低逆流物的酸度、增強食道清除力以及保護食道黏膜為原則,而生活及飲食方式的調整是GERD罹患者必需要採取的最基本及首要的不二法門。
生活形態的調整
有症狀的GERD罹患者在日常生活中,應該做好某些相應的生活習性調適,其中包括如進食時吞嚥動作緩慢,飲水含一含再吞下去(以避免吞入過多的空氣),睡眠時應將床頭抬高十五至二十公分左右(或用質地較硬的枕頭將頭頸部以及上背部同時墊高),戒菸及避免酗酒,減少富含脂肪類食物的攝取,餐後不要立即平躺,避免用力提物,排便時勿過度用力,勿穿緊身衣服,減少每餐食量或酸性食物,儘量採取少量多餐的飲食習慣,避免在睡前兩至四小時內吃宵夜;而對於某些肥胖的罹患者而言,減重更是當務之急。除此之外,某些特殊的食物加巧克力(含有xanthines成份)、薄荷糖、咖啡、濃茶、可樂、蕃茄汁、柳橙汁等應儘量避免過度食用(尤其是在空腹時)。
在臨床上,某些特定藥物如抗胃腸痙攣劑(抗乙醯膽鹼藥物或抗副交感神經藥物)、支氣管擴張劑、鎮定劑、鎮痛劑(尤其含有鴉片類成分者)、抗高血壓藥(鈣離子阻斷劑以及甲型或乙型腎上腺拮抗劑)、茶鹼(xanthines)、diazepam,甚至避孕藥中的黃體素亦會促發GERD的衍生(12)。
內科藥物治療
藥物治療包括有制酸劑(中和胃酸)、抑酸劑(抑制胃酸分泌,如H2受體拮抗劑、PPI)、促腸道蠕動劑(增加LES張力,改善食道清除功能,增加胃排空)、黏膜保護劑(在損傷表面上形成一層保護膜,可以減輕症狀,並促進癒合)。嚴重的食道炎在50歲以上的人口群中發病率亦較多,而多數胃食道逆流病患者在停藥後常有較高的復發率,常在停止治療後第一年內復發,復發率與初次食道炎的嚴重程度及癒合情況有關(16)。假若罹患者症狀未能改善,甚至有合併症出現,則需要會診外科醫師接受手術矯正LES功能。
外科手術治療
GERD患者如產生嚴重併發症如出血、狹窄、Barrett食道,或某些經由藥物治療無效者以及鹼性逆流性食道炎(胃十二指腸逆流性食道炎)患者,或許應考慮外科抗逆流手術治療(17)。此外,對於某些年輕而有嚴重症狀的罹患者而言,在條件許可之下可建議其接受內視鏡治療法來改善逆流,其中包括有充填注射術(injection bulking)、內視鏡褶疊術(endoluminal plication)以及射頻電燒灼術(radiofrequency Stretta procedures);其中腹腔鏡下胃底折疊術較為簡便及有效,而食道狹窄患者亦可考慮內視鏡擴張(放置食道stent)治療(18)。
此外,精神情緒障礙或許亦是GERD發生的重要激發病因之一,因此胃食道逆流患者易出現憂鬱、焦慮、以及強迫性心理異常行為的身心症;故在治療GERD時,臨床醫師亦應同時關切罹患者潛在的精神情緒壓力問題。
長期併發症
長期GERD的併發症包括有食道狹窄(8-20%)、Barrett食道(食道鱗狀上皮被化生的柱狀上皮取代)、出血(臨床表現為黑糞,但大量出血的機會較少),其中Barrett食道在GERD中之發現率在0.3-2%之間,是食道癌的一種癌前病變(1),不可不慎。
結語及展望
無可厚非的,說「GERD」是當代熱門的常見疾病也不為過。在臨床上,不難發現有為數不少的因素可以導致GERD的衍生,其中較為臨床醫師所公認的包括有LES鬆弛、神經傳導活性物質(如一氧化氮、腸血管活性肽)或食道裂孔疝氣;雖然,由某些醫學中心的流行病學研究中,發現個體在根除胃幽門螺旋桿菌感染後,其GERD的發生率反而有增加的趨勢,但亦有持相反論調,並認為GERD罹患者在根除胃幽門螺旋桿菌後可以改善其胃食道逆流的症狀(19,20)。雖然,GERD在臨床上的確定診斷並非難事,但對某些具有典型臨床症狀的GERD罹患個體中,其內視鏡檢查並無食道炎或Barrett食道病變者,亦應積極排除其他病因的存在,以免誤診而導致延誤醫治。此外,有些臨床醫師指出,可經由給與PPI治療二個星期,並以症狀改善與否來判定個體是否罹患GERD。此經驗法則是否正確,則更需要接受進一步的臨床驗證,否則因而延誤其他重要致死的疾病,而惹來醫療爭議也就得不償失了。事實上,在臨床上有為數不少的耳鼻喉專科醫師亦經常使用「抑酸劑」來嘗試確立GERD存在的臆斷,或許亦應考慮隱匿其他潛在性疾病存在的風險。
臨床醫師亦應認知GERD與呼吸系統疾病、心血管疾病以及耳鼻喉科疾病之間的相互關係;此外,探討GERD與Barrett食道及食道癌的因果關係之研究也是很重要的。
再者,截至目前為止,小腸細菌過度生長病症並沒有一個可靠的黃金標準的診斷依據,某些時候只能靠臨床醫師的高度懷疑之下才會想到小腸細菌過度生長病症的存。在臨床實務經驗上,可以在胃十二指腸纖維內視鏡檢查的途徑中,來探知罹患者的胃臟及十二指腸腔中,是否伴隨者有小腸(腸氣)異常過多胃氣及小腸氣的存在。因此,小腸空腸腔內充斥異常過多烏煙瘴氣的小腸氣時,在臨床上就可以强烈臆斷小腸細菌過度生長病症的存在。而此時,經胃鏡小腸內順勢灌注益生菌的輔助治療或許可以考慮為一種可行的治療選擇。
參考文獻:
1.Kahrilas PJ: Gastroesophageal reflux disease. JAMA 1996; 276: 983-988.
Eisen GM, Sandler RS, Murray S, et al.: The relationship between gastroesophageal reflux disease and its complications with Barrett's esophagus. Am J Gastroenterol 1997; 92 :27-31.
2.Isolauri J, Luostarinen M, Isolauri E, et al.: Natural course of gastroesophageal reflux disease: 17-22 year follow-up of 60 patients. Am J Gastroenterol 1997; 92: 37-41.
3.Lim LG, Ho KY: Gastroesophageal reflux disease at the turn of millennium. World J Gastroenterol 2003; 9: 2135-2136.
4.Quigley EM: Gastroesophageal reflux disease: the roles of motility in pathophysiology and therapy. Am J Gastroenterol 1993; 88: 1649-1651.
5.Voutilainen M, Sipponen P, Mecklin JP, et al.: Gastroesophageal reflux disease: prevalence, clinical, endoscopic and histopathological findings in 1,128 consecutive patients referred for endoscopy due to dyspeptic and reflux symptoms. Digestion 2000; 61: 6-13.
6.Katz PO: Pathogenesis and management of gastroesophageal reflux disease. J Clin Gastroenterol 1991; 13(suppl): S6-S15.
7.Orlando RC: The pathogenesis of gastroesophageal reflux disease: the relationship between epithelial defense, dysmotility, and acid exposure. Am J Gastroenterol 1997; 92 (4 suppl): 3S-5S.
8.Quigley EM: Gastroesophageal reflux disease: the roles of motility in pathophysiology and therapy. Am J Gastroenterol 1993; 88: 1649-1651.
9.Kauer WK, Peters JH, DeMeester TR, et al.: Composition and concentration of bile acid reflux into the esophagus of patients with gastroesophageal reflux disease. Surgery 1997; 122: 874-881.
10.Vaezi MF, Richter JE: Role of acid and bile in gastroesophageal reflux disease. Gastroenterology 1996; 111: 1192-1199.
11.Richter JE: Typical and atypical presentations of gastroesophageal reflux disease: the role of esophageal testing in diagnosis and management. Gastroenterol Clin North Am 1996; 25: 75-102.
12.Theodoropoulos DS, Ledford DK, Lockey RF, et al.: Prevalence of upper respiratory symptoms in patients with symptomatic gastroesophageal reflux disease. Am J Respir Crit Care Med 2001; 164: 72-76.
13.Hill LD, Kozarek RA, Kraemer SJ, et al.: The gastroesophageal flap valve: in vitro and in vivo observations. Gastroint Endosc 1996; 44: 541-547.
14.Castell DO, Johnston BT: Gastroesophageal reflux disease: current strategies for patient management. Arch Fam Med 1996; 5: 221-227.
15.Bell NJ, Hunt RH: Role of gastric acid suppression in the treatment of gastro-oesophageal reflux disease. Gut 1992; 33: 118-124.
16.Spechler SJ, Lee E, Ahnen D, et al.: Long-term outcome of medical and surgical therapies for gastroesophageal reflux disease: follow-up of a randomized controlled trial. JAMA 2001; 285: 2331-2338.
17.Richter JE: Long-term management of gastroesophageal reflux disease and its complications. Am J Gastroenterol 1997; 92(4 suppl): S30-S34.
18.Labenz J, Blum AL, Bayerdorffer E, et al.: Curing Helicobacter pylori infection in patients with duodenal ulcer may provoke reflux esophagitis. Gastroenterology 1997; 112: 1442-1447.
19.Oberg S, Peters JH, Nigro JH, et al.: Helicobacter pylori is not associated with the manifestations of gastroesophageal reflux disease. Arch Surg. 1999; 134: 722-726.
註一:在英系國家中,GERD又稱之為Gastro-oesophageal reflux disease,故又簡稱為GORD.
註二:依據1994年醫學會制定的洛杉磯分類標準(The Los Angeles Classification),將食道炎以內視鏡診斷,並依其嚴重程度分為A級至D級:
A級:一條或多條黏膜破損(糜爛、潰瘍)小於或等於5公釐,無融合現象,並不延伸超過兩條黏膜皺摺。
B級:一條或多條黏膜破損大於5公釐,有融合現象,但並不延伸超過兩條黏膜皺摺。
C級:黏膜破損在兩條黏膜皺摺間互相延續或融合,但不超過75%的食道管腔圓周。
D級:黏膜破損在兩條黏膜皺摺間互相延續或融合,且超過75%的食道管腔圓周。
一個頑抗性胃食道逆流疾病伴隨典型小腸細菌過度生長(small intestinal bacterial overgrowth, SIBO) 、焦慮及失眠的個案,接受「經胃鏡小腸內灌注益生菌」的輔助治療經驗分享(取材於譚健民醫師所拍攝的胃內視鏡檢查教學影片)。